一分钟教你看懂糖尿病化验单及检查项目的意义!
傻大方提示您本文标题是:《一分钟教你看懂糖尿病化验单及检查项目的意义!》。来源是糖尿病家庭调养。
一分钟教你看懂糖尿病化验单及检查项目的意义!。糖化血红蛋白|化验单|血糖---
糖尿病及其并发症给糖友带来了巨大的伤害,而相关的化验检查又让很多糖友迷惑不解。
本期的糖尿病监测知识课程,我们就此问题对糖尿病实验室检查(包括糖尿病人的血液、尿液、胰岛功能以及其他检查项目等)做一简单分析,希望大家能从中获益,并根据自身病情做相应的检测。
糖化血红蛋白|化验单|血糖---傻大方小编总结的关键词
糖尿病的血液系统检查对糖尿病的诊断、疗效判定都是有力的依据,因此是一项不可忽视的重要检查。根据临床需要及时选择检查项目,有助于糖尿病的早期发现和病情的监测。
1、血糖检测
血糖,英文代号BS。指血中葡萄糖的浓度,代表进入和移出血液的葡萄糖的动态水平。血糖浓度受激素调节,胰岛素是唯一的降血糖激素,主要作用是促进葡萄糖转化为肝或肌糖原、甘油三酯及糖有氧氧化,抑制糖原分解和糖异生,使血糖下降。
升血糖的激素主要为胰高血糖素,可对抗胰岛素作用;肾上腺素在应激时发挥升血糖作用;糖皮质激素促进糖异生升高血糖和增加肝糖原;生长激素也有升血糖作用。血糖是胰岛素分泌的主要调节因子,测定血糖是了解糖代谢和胰岛功能最简便的方法。
空腹血糖(FPG)
主要反映在基础状态下、没有加上饮食负荷时的血糖水平,是糖尿病诊断的重要依据,同时能较好地反映患者基础胰岛素水平。为了解胰岛的基础功能,判断病情变化,以及前一天晚间的用药剂量是否合适,应检测空腹血糖。空腹血糖是指在最后一次进食后8~10小时不再有热量摄入进行血糖测定的数值。一般在清晨7~9点空腹状态下抽血,空腹血糖重复性好,是糖尿病诊断必查的项目。测定空腹血糖时,要注意空腹的时间不能太长或太短,否则会影响结果的判定,另外不能进行剧烈的运动。
空腹血糖正常值3.9~6.1毫摩尔/升。
餐后2小时血糖(P2hPG)
反映胰岛β细胞储备功能的重要指标,即进食后食物对胰岛β细胞产生刺激后β细胞分泌胰岛素的能力。若功能良好,周围组织对胰岛素敏感,无胰岛素抵抗现象,则餐后2小时血糖值应下降到接近空腹血糖水平。但若储备功能虽好,甚至一些糖尿病患者分泌胰岛素比正常人还高,却由于周围组织对胰岛素抵抗,或抵抗不明显,但胰岛β细胞功能已较差,则餐后2小时血糖可明显升高。
测餐后2小时血糖可发现可能存在的餐后高血糖。很多2型糖尿病人空腹血糖不高,而餐后血糖很高,如果只检查空腹血糖,往往会使部分患者漏诊。
同时餐后2小时血糖能较好地反映进食及使用降糖药是否合适,这是空腹血糖不能反映的。另外,餐后2小时血糖的检测不影响正常服药或打针,也不影响正常进食,所以不会引起血糖特别大地波动。
餐后2小时血糖是指从吃第一口饭开始计时,整2个小时测血糖。测量时应按与平时一样的时间和剂量服药、注射胰岛素和吃饭。餐后2小时血糖受所进食物的种类、胃肠蠕动快慢、餐后运动量和餐前血糖水平等多种因素影响。
餐后2小时血糖正常值4.4~7.8毫摩尔/升。
2、糖化血红蛋白
糖化血红蛋白,英文代号HbA1c。是人体血液中红细胞内的血红蛋白与血糖结合的产物。糖化血红蛋白越高表示血糖与血红蛋白结合越多,糖尿病病情也越重。诊断标准
糖化血红蛋白能够反映过去2~3个月血糖控制的平均水平,它不受偶尔一次血糖升高或降低的影响,因此对糖化血红蛋白进行测定,可以比较全面地了解过去一段时间的血糖控制水平。世界上权威机构对于糖化血红蛋白都有着明确的控制指标,ADA(美国糖尿病学会)建议糖化血红蛋白控制在小于7%,IDF(国际糖尿病联盟)建议糖化血红蛋白控制标准为小于6.5%,目前我国将糖尿病患者糖化血红蛋白的标准定为6.5%以下。
控制标准
亚太地区2型糖尿病处理指南的标准:糖化血红蛋白和血糖控制目标糖化血红蛋白|化验单|血糖---傻大方小编总结的关键词
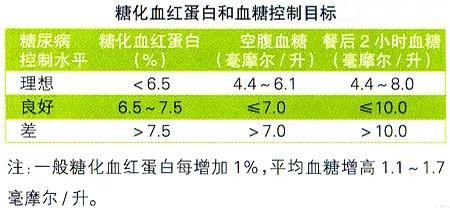 注:一般糖化血红蛋白每增加1%,平均血糖增高1.1~1.7毫摩尔/升。
注:一般糖化血红蛋白每增加1%,平均血糖增高1.1~1.7毫摩尔/升。温馨提示
溶血性贫血患者由于平均红细胞寿命缩短,糖化血红蛋白结果降低,红细胞增多症、脾切除后的患者由于红细胞寿命延长,糖化血红蛋白的结果可偏高。某些离子交换法测定的糖化血红蛋白与异常血红蛋白不能分开,导致假性升高。
3、血脂
糖尿病是一种代谢紊乱综合征,糖友除血糖高以外,往往还同时伴有血脂代谢异常。这些异常共同构成了糖尿病慢性并发症的高危因素。因此,糖尿病人的血脂控制应比一般人更加严格。我国糖尿病学会要求,糖尿病患者应将血脂控制在如下的范围内:总胆固醇<1.5毫摩尔/升,高密度脂蛋白胆固醇>l.1毫摩尔/升,低密度脂蛋白胆固醇
尿液检查 我活在我的时间里尿液检查方法简便且样品容易获得,可以在实验室进行,或者由糖友自行检测。所以,尿的检测常常是糖尿病诊断的第一步检查。
糖化血红蛋白|化验单|血糖---傻大方小编总结的关键词
4、尿糖检测
尿糖,英文代号U-GLU。当血糖浓度增高到一定程度时,肾小管不能将尿液中的葡萄糖全部重吸收,尿糖增高呈阳性,临床用“+”号表示。一般情况下,尿糖可以反映出血糖的情况,但尿糖还受其他许多因素的影响,有时与血糖并不完全一致。影响尿糖检测的因素1)肾糖阈的影响
正常情况下,肾小球滤过糖经肾小管全部重吸收,故正常人尿糖阴性。当血糖超过8.9~10毫摩尔/升时可出现尿糖。出现尿糖时的血糖水平称为肾糖阈。
正常情况下,尿糖与血糖呈明显的正相关。肾糖阈随年龄的增长而上升,一般青年人和孕妇肾糖阈偏低,而老年人肾糖阈偏高。
临床上个体肾糖阈略有差异,因此,有时尿糖与血糖并不成比例。所以,只有明确地了解肾糖阈的情况,方可用尿糖估计血糖水平。
妊娠糖尿:妊娠期间,细胞外液容量增加,抑制肾小管对葡萄糖的重吸收,使肾糖阈下降,易出现糖尿,称为妊娠性糖尿。有时妊娠后期或哺乳期乳糖产生过多,称为乳糖尿。
肾性糖尿:各种原因或老年肾小管受损,对葡萄糖重吸收功能减退,肾糖阈降低,血糖虽然正常,但也可出现糖尿,称为肾性糖尿。
2)内分泌影响
甲状腺功能亢进、肾上腺素或肾上腺皮质激素分泌过多、胰岛素分泌过少等都可出现一过性糖尿。
3)胃切除的影响
胃切除者葡萄糖在肠内吸收加快,餐后血糖迅速升高,可出现暂时性糖尿。
4)其他因素的影响
先天性酶的缺陷可出现糖尿,如先天性半乳糖、果糖、粘多糖综合征等可出现尿糖阳性。
临床意义
血糖的高低决定着尿糖的有无:一般情况下,血糖在8.9~11.1毫摩尔/升时,尿糖为(±);血糖在11.1~13.9毫摩尔/升时,尿糖为(+);血糖在13.9~16.7毫摩尔/升时,尿糖为(++);血糖在16.7~19.4毫摩尔/升时,尿糖为(+++);血糖高于19.4毫摩尔/升时,尿糖为(++++)。5、尿酮体检测
尿酮体检查是筛查试验,其结果阳性也可能是由于不能进食、呕吐造成的;结果阴性也不能完全排除酮症,故准确性较差。
可靠的试验是测定血中β-羟丁酸的含量,超过0.5毫摩尔/升,就提示有糖尿病酮症。
酮体对人体的危害
糖尿病病友,尤其是1型糖尿病病友,由于体内胰岛素严重缺乏,无法充分利用葡萄糖作为人体的能量来源。此时人体就会动用脂肪产生能量,同时产生大量酮体。酮体为酸性物质,可引起人体不适、恶心、呕吐,严重时出现酸中毒、昏迷,甚至危及生命。
糖尿病人在下列情况下应及时检测尿中酮体:
(1)出现全身不适,像感冒、发烧一样。
(2)出现恶心、呕吐、腹部疼痛。
(3)血糖明显高于平时(大于13~14毫摩尔/升)。
(4)妊娠期间。
(5)长期饥饿、低血糖时。
(6)应激、感染、创伤、手术等意外情况。
糖尿病酮症的应对
糖尿病,尤其1型糖尿病病友尿中出现酮体大多是由于体内胰岛素严重缺乏引起,此时血糖也明显升高,因此,首先需要补充一定量的额外胰岛素。然后大量饮水,一方面补充人体内缺乏的水分,另一方面可以加快酮体等有害物质的排泄。最后需要指出的是,糖尿病病友尿中出现酮体时,需要告诉您的医生或到医院就诊,在医生的指导下进行治疗和处理。对于症状严重的病友为了安全起见,则需住院治疗,防止酮症酸中毒的发生。
6、尿微量白蛋白测定
尿微量白蛋白,英文代号MALB。糖尿病肾病早期改变是肾小球基底膜增厚、滤孔增大及电荷屏障消失,使分子量较小的血浆白蛋白容易滤过到尿液中。因此尿白蛋白排泄率是诊断早期糖尿病肾病的重要指标。检测方法:采用放射免疫法、免疫比浊法测定。通常用以下方法诊断早期糖尿病肾病:
1、晨尿6毫升测尿白蛋白>20毫克/升。2、晨尿6毫升测尿白蛋白与尿肌酐的比值:男性>2.5毫克/毫摩尔;女性>3.5毫克/毫摩尔。3、收集24小时、12小时或8小时尿,测定24小时尿白蛋白排泄率。如排泄率在临界水平(20毫克/24小时左右),应在1~6个月内,不同日收集3次24小时尿测定尿白蛋白。若2次在30~300毫克/24小时或3次平均值在30~300毫克/24小时,可诊断为微量白蛋白尿。葡萄糖耐量试验口服葡萄糖耐量试验,英文代号OGTT。葡萄糖是刺激胰岛素分泌的主要因子。一定量的葡萄糖负荷使血糖升高时,正常人可迅速释放胰岛素,使血糖恢复正常,若胰岛功能不足,不能释放出足够的胰岛素,就会导致血糖升高;若靶组织对胰岛素敏感性降低(胰岛素抵抗),葡萄糖负荷后虽然胰岛分泌胰岛素不降低,甚至增高,但仍不能有效降低血糖。
因此通过口服葡萄糖耐量试验,观察血糖和胰岛素水平变化,不但可反映胰岛β细胞分泌胰岛素的能力,也可在一定程度上反映有无胰岛素抵抗。本试验是诊断糖尿病的重要依据。
检测方法
试验前3天,每日摄入足够的总热量,碳水化合物的含量不少于300克。试验前晚餐后禁食,空腹过夜8小时以上。试验期间不作剧烈活动,不喝咖啡、茶,不吸烟,避免应激刺激。上午8时前服葡萄糖75克(溶于300毫升温开水中),在5分钟内喝完。在服葡萄糖前及服葡萄糖开始后1小时、2小时分别采静脉血测血糖,若要了解胰岛素分泌能力,同时采血测胰岛素。
正常值
亚太地区2型糖尿病的标准如下:口服葡萄糖耐量血糖水平(静脉血浆)正常范围糖化血红蛋白|化验单|血糖---傻大方小编总结的关键词
 口服葡萄糖耐量的临床意义:根据亚太地区制定的OGTT诊断糖尿病标准:
口服葡萄糖耐量的临床意义:根据亚太地区制定的OGTT诊断糖尿病标准:①糖尿病:空腹血糖≥7.0毫摩尔/升,服糖后2小时血糖≥11.1毫摩尔/升者;或空腹血糖
②糖耐量受损(IGT):空腹血糖
③空腹血糖受损(IFG):空腹血糖
温馨提示:①在急性病、发烧、精神紧张、严重失眠等应激情况下,不宜做OGTT试验。
②试验前3天内停用一切影响血糖的药物,如利尿药、避孕药、降血糖药及激素等。不能停药者不宜做本试验。
③为诊断反应性低血糖,试验时间可延迟到3~4小时,葡萄糖也可用100克。
④已确诊糖尿病者,一般不做OGTT。
糖化血红蛋白|化验单|血糖---傻大方小编总结的关键词
主要用于了解胰岛β细胞的功能状态,协助判断糖尿病类型并决定治疗方案。通常包括:
7、胰岛素释放试验
口服葡萄糖75克分别在空腹及服葡萄糖开始后30分钟、60分钟、120分钟、180分钟采血测定血糖和胰岛素水平。正常值参考各实验室标准。通常为空腹5~25毫单位/升,服糖后分泌高峰在30~60分钟,峰值比空腹升高4~6倍,峰值应临床意义
①空腹胰岛素>25毫单位/升,服糖后2~3小时仍持续高水平(往往>100毫单位/升),提示可能存在胰岛素抵抗。②糖尿病患者胰岛素释放高峰往往后延,1型糖尿病患者胰岛素分泌能力降低,分泌曲线呈低平;2型糖尿病患者视胰岛素缺乏或抵抗的类型不同,可表现为分泌能力降低、正常或增高。
③反应性低血糖患者胰岛素分泌高峰往往延迟,且胰岛素下降缓慢,服葡萄糖3小时以后出现低血糖倾向。
在指导用药方面,如果存在胰岛素抵抗,治疗上应控制饮食、加强锻炼、减肥,选择改善胰岛素抵抗的药物如双胍类及胰岛素增敏剂;如果胰岛素分泌严重缺乏,则应及时加用胰岛素治疗。
温馨提示:本试验可与OGTT同时做。8、C肽释放试验
C-肽与胰岛素是等分子释放的,测定C-肽的量就反映胰岛素的水平,这是C-肽的第一个特点。其次,C-肽分子比胰岛素稳定,在体内保存的时间比较长,这对测定胰岛功能来说较为有利。
测定C-肽可以不受注射胰岛素与否的影响。所以C-肽是反映自身胰岛素分泌能力的一个良好指标,有助于鉴别糖尿病患者得的是1型还是2型糖尿病。
正常值
正常人空腹血浆C肽值为0.8~4.0微克/升,餐后1~2小时增加4~5倍,3小时后基本恢复到空腹水平。临床意义
C肽释放试验与胰岛素释放试验的临床意义相同,但不受外源性胰岛素及自身胰岛素抗体影响,反映自身胰岛素分泌水平。温馨提示:
为更好地反映糖尿病患者空腹及餐后胰岛素分泌能力,采血样前1天注射胰岛素的患者,停用长效胰岛素制剂,改用短效胰岛素,并且当天早上停用1次短效胰岛素。
若用中、长效磺脲类药物,采血前2天改用短效药物,采血当天早上停用1次口服降糖药。再者,采用一般放射免疫分析法,C肽抗体对胰岛素原有一定交叉反应,胰岛素原升高患者可使结果升高。
胰岛自身抗体检查胰岛自身抗体主要包括:胰岛细胞抗体(ICA)、谷氨酸脱羧酶抗体(GADA)、自身胰岛素抗体(IAA)及IA-2抗体。这些抗体存在是胰岛自身免疫病的标志,尤其ICA和IA-2抗体。
1型糖尿病现在被认为是胰岛自身免疫性疾病,因此,测定这些抗体是诊断1型糖尿病的重要依据。
正常人抗体检测均为阴性。
①这些抗体任何一种阳性,表示可能存在胰岛自身免疫病,若两种以上,尤其ICA与GADA或IA-2与GADA同时阳性则诊断意义更大。但各抗体的临床意义也有不同。
②ICA与1型糖尿病发病密切相关。在新发病的1型糖尿病患者中检出率最高,发病2~3年后一大部分人抗体消失。
③GADA早至1型糖尿病发病前10年就可检出阳性。测定GADA可作为筛选1型糖尿病前期患者的方法,也可作为糖尿病的病因是由自身免疫原因引起的证据。
④IAA在5岁以下年龄发病的1型糖尿病患者中检出的阳性率较高,约50%。随着测定技术改进,灵敏度提高,新发病的1型糖尿病患者IAA检出率将可达到50%左右,尤其在特殊易感人群。
需要说明的是,由于各个医疗单位检测糖尿病的方法、条件不同,因此其各项指标的正常值可能不完全相同。一般情况下,化验单上都标有正常参考值,糖友可根据参考值来对比测定的各项指标是否正常。
- 有痰总是咳不出怎么办 教你5种排痰法
- 萌新如何上手《风暴英雄》? 10分钟教你做“时空枢纽”的老司机
- 冬天育儿,BEABA教你五招让宝宝少生病
- 读者分享 | 教你如何花百元改造一个温馨小家
- 2018年教你5招,如何选择银行贷款产品!一一分析!
- 保险配置攻略:人民日报手把手教你买保险!
- 【教你一招】跳空缺口形态
- 开天时代场外期权:手把手教你投资个股场外期权
- 毛坯房的水电到底要不要改呢?老师傅教你4个验收标准
- 如何科学给新生儿洗澡?母婴专家来教你!
